Найбольш частымі прычынамі паяснічных боляў з'яўляюцца захворванні пазваночніка, перш за ўсё дэгенерацыйна-дыстрафічныя (астэахандроз, дэфармавальны Спандылез), і перанапружанне цягліц спіны. Акрамя таго, розныя захворванні органаў брушной поласці і малога таза, у тым ліку пухліны, могуць выклікаць тыя ж сімптомы, што і кіла міжхрыбеткавага дыска, здушваць спіннамазгавой карэньчык.
Не выпадкова такія хворыя звяртаюцца не толькі да неўролагам, але і да гінеколагам, артапедыі, ўролагаў, а перш за ўсё, вядома, да ўчастковых або сямейным лекарам.
Этыялогія і патогенезпоясничных боляў
Па сучасных паданнях, часцей за ўсё прычынамі ўзнікнення паяснічных боляў з'яўляюцца:
- паталагічныя змены ў пазваночніку, перш за ўсё дэгенерацыйна-дыстрафічныя;
- паталагічныя змены ў цягліцах, часцей за ўсё миофасциальный сіндром;
- паталагічныя змены ў органах брушной поласці;
- захворванні нервовай сістэмы.
Фактарамі рызыкі ўзнікнення паяснічных боляў з'яўляюцца:
- цяжкія фізічныя нагрузкі;
- нязручная працоўная пастава;
- траўма;
- астуджэнне, скразнякі;
- злоўжыванне алкаголем;
- дэпрэсія і стрэсы;
- прафесійныя захворванні, звязаныя з уздзеяннем высокіх тэмператур (у прыватнасці, у гарачых цэхах), прамянёвай энергіі, з рэзкімі ваганнямі тэмператур, вібрацыяй.
Сярод вертэбральнага прычын паяснічных боляў вылучаюць:
- ішэміі карэньчыка (дискогенный Карашкова сіндром, дискогенная радікулопатіей), якая ўзнікае з прычыны здушэння карэньчыка кілою дыска;
- рэфлекторныя цягліцавыя сіндромы, прычынай якіх могуць быць дэгенерацыйна-дыстрафічныя змены ў пазваночніку.
Пэўную ролю ва ўзнікненні боляў у спіне могуць гуляць розныя функцыянальныя расстройствы паяснічнага аддзела пазваночніка, калі з-за няправільнай паставы ўзнікаюць блокі межпозвонковых суставаў і парушаецца іх рухомасць. У суставах, размешчаных вышэй і ніжэй блока, развіваецца компенсаторная гипермобильность, якая прыводзіць да цягліцаваму спазму.
Прыкметы вострай кампрэсіі хрыбетнага канала
- здранцвенне вобласці пахвіны, слабасць і здранцвенне ног;
- затрымка мачавыпускання і дэфекацыі;
- пры кампрэсіі спіннога мозгу назіраецца памяншэнне болю, якое змяняецца адчуваннем здранцвення тазавага пояса і канечнасцяў.
Паяснічныя болі ў дзіцячым і юнацкім узросце часцей за ўсё абумоўлены анамаліямі развіцця хрыбетніка. Незаращение дужак пазванкоў (spina bifida) сустракаецца ў 20% дарослых людзей. Пры аглядзе выяўляецца гіперпігментацыя, родныя плямы, множныя рубцы і гіперкератоз скуры ў паяснічнай вобласці. Часам адзначаюцца нетрыманне мачы, трафічныя засмучэнні, слабасць у нагах.
Паяснічныя болю можа выклікаць люмбализация - пераходнасць S1-пазванка ў адносінах да паяснічнага аддзела пазваночніка - і сакралізацыі - далучэнне L5-пазванка да крыжа. Гэтыя анамаліі фармуюцца з прычыны індывідуальных асаблівасцяў развіцця папярочных атожылкаў пазванкоў.
назалагічных формы
Практычна ўсе хворыя скардзяцца на болі ў пояснице. Болезнь выяўляецца перш за ўсё запаленнем маларухомых суставаў (межпозвонковых, рэбернай-позвонковых, паяснічна-крыжавых сучляненняў) і звязкаў пазваночніка. Паступова ў іх развіваецца акасцяненне, пазваночнік губляе эластычнасць і функцыянальную рухомасць, становіцца падобным на бамбукавую палку, далікатным, лёгка траўміруецца. У стадыі выяўленых клінічных праяў захворвання значна памяншаюцца рухомасць грудной клеткі пры дыханні і, як следства, жыццёвая ёмістасць лёгкіх, што спрыяе развіццю цэлага шэрагу пульманалагічных захворванняў.
пухліны пазваночніка
Адрозніваюць пухліны дабраякасныя і злаякасныя, першасна выходныя з пазваночніка і метастатические. Доброкачественные пухліны пазваночніка (остеохондрома, хондрома, гемангиома) часам працякаюць клінічна бессімптомна. Пры гемангиоме можа адбыцца пералом хрыбетніка нават пры невялікіх знешніх уздзеяннях (паталагічны пералом).
Злаякасныя пухліны, пераважна метастатические, зыходзяць з прадсталёвай залозы, маткі, малочнай залозы, лёгкіх, наднырачнікаў і іншых органаў. Болю пры гэтым бываюць значна часцей, чым пры дабраякасных пухлінах, - звычайна зацятыя, пакутлівыя, якія ўзмацняюцца пры найменшым руху, пазбаўляюць хворых адпачынку і сну. Характэрныя прагрэсіўнае пагаршэнне стану, нарастанне агульнай знясілення, выяўленыя змены крови. Большое значэнне для дыягностыкі маюць рэнтгенаграфія, кампутарная тамаграфія, магнітна-рэзанансная тамаграфія.
астэапароз
Асноўная прычына захворвання - зніжэнне функцыі эндакрынных залоз з прычыны самастойнага захворвання або на фоне агульнага старэння арганізма. Астэапароз можа развіцца ў хворых, якія доўгі час якія прымаюць гармоны, аміназін, процітуберкулёзныя прэпараты, тэтрацыклін. Карэньчыкавыя засмучэнні, якія суправаджаюць болі ў спіне, узнікаюць з-за дэфармацыі межпозвонковых адтулін, а спінальныя (міялапація) - з прычыны кампрэсіі радикуломедуллярной артэрыі або пералому пазванка нават пасля нязначных траўмаў.
Миофасциальный сіндром
Миофасциальный сіндром з'яўляецца асноўнай прычынай развіцця боляў у спіне. Ён можа ўзнікаць з прычыны перанапружання (падчас цяжкай фізічнай нагрузкі), перерастяжения і ўдараў цягліц, нефизиологичной паставы падчас працы, рэакцыі на эмацыйны стрэс, скарочанай адной нагі і нават плоскаступнёвасці.
Для миофасциального сіндрому характэрна наяўнасць так званых «Куркова» зон (триггерных кропак), націсканне на якія выклікае боль, часта пераходзілі ў суседнія областиПомимо миофасциального болевага сіндрому прычынай боляў могуць быць і запаленчыя захворванні цягліц - миозиты.
Паяснічныя болі нярэдка ўзнікаюць пры захворваннях унутраных органаў: язвавай хваробы страўніка і дванаццаціперснай кішкі, панкрэатыце, халецыстыце, мачакаменнай хваробы і інш. Яны могуць быць рэзка выяўленымі і імітаваць карціну люмбага або дискогенного паяснічна-крыжавога радыкуліту. Аднак маюцца і выразныя адрозненні, дзякуючы якім можна дыферэнцаваць адлюстраваныя болю ад якія ўзнікаюць пры захворваннях перыферычнай нервовай сістэмы, што абумоўлена сімптаматыкай асноўнага захворвання.
Клінічная симптоматикапри паяснічных болях
Часцей за ўсё паяснічныя болі ўзнікаюць ва ўзросце 25-44 гадоў. Адрозніваюць вострыя болі, якія доўжацца, як правіла, 2-3 тыдні, а часам да 2 мес. , І хранічныя - звыш 2 мес.
Для компрессіонные карэньчыкавых сіндромаў (дискогенной радікулопатіей) характэрна раптоўнае пачатак, часта пасля ўздыму цяжару, рэзкіх рухаў, пераахаладжэння. Сімптаматыка залежыць ад лакалізацыі паразы. У аснове ўзнікнення сіндрому ляжыць здушэнне карэньчыка кілою дыска, якая ўзнікае з прычыны дыстрафічных працэсаў, якім спрыяюць статычныя і дынамічныя нагрузкі, гарманальныя парушэнні, траўмы (у тым ліку і микротравматизация хрыбетніка). Часцей за ўсё ў паталагічны працэс залучаюцца ўчасткі спіннамазгавых карэньчыкаў ад цвёрдай мазгавой абалонкі да межпозвонкового адтуліны. Акрамя кілы дыска ў траўматызацыі карэньчыка могуць удзельнічаць касцяныя разрастанні, рубцовыя змены эпидуральной тканіны, гіпертрафаваная жоўтая звязак.
Верхнія паяснічныя карэньчыкі (L1, L2, L3) пакутуюць рэдка: на іх долю прыходзіцца не больш за 3% усіх паяснічных карэньчыкавых сіндромаў. Ўдвая часцей дзівіцца карэньчык L4 (6%), абумоўліваючы характэрную клінічную карціну: нярэзкая боль па ўнутрана-ніжняй і пярэдняй паверхні сцягна, медыяльнай паверхні галёнкі, парэстэзіі (адчуванне здранцвення, палення, поўзання мурашак) у гэтай галіне; невялікая слабасць чатырохгаловай мышцы. Каленныя рэфлексы захоўваюцца, а часам нават павялічваюцца. Часцей за ўсё дастаецца карэньчык L5 (46%). Боль пры гэтым лакалізуецца ў паяснічнай і ягадзічнай абласцях, па вонкавай паверхні сцягна, пярэдне-вонкавай паверхні галёнкі аж да ступні і III-V пальцаў. Яна нярэдка суправаджаецца зніжэннем адчувальнасці скуры пярэдне-вонкавай паверхні галёнкі і сілы ў разгінальнікі III-V пальцаў. Хвораму цяжка стаяць на пятцы. Пры доўга існуючай радікулопатіей развіваецца гипотрофия пярэдняй большеберцовой мышцы. Также часта дзівіцца карэньчык S1 (45%). Пры гэтым боль у паясніцы ірадыёўвае па вонкава-задняй паверхні сцягна, вонкавай паверхні галёнкі і ступні. Пры абследаванні часта выяўляюцца гипалгезия задняй-вонкавай паверхні галёнкі, зніжэнне сілы трохгаловай яе мышцы і згінальнікаў пальцаў ступні. Такім хворым цяжка стаяць на шкарпэтках. Адзначаецца зніжэнне або выпадзенне ахілава рэфлексу.
Вертэбрагеннага поясничныйрефлекторный сіндром
Бывае вострым і хранічным. Вострая паяснічная боль (ПБ) (люмбага, «прастрэл») узнікае на працягу некалькіх хвілін або гадзін, часта раптам з прычыны няспраўных рухаў. Працінае, якая страляе (як удар токам) боль лакалізуецца па ўсёй паясніцы, часам аддае ў подвздошную вобласць і ягадзіцы, рэзка ўзмацняецца пры кашлі, чханні, памяншаецца ў становішчы лежачы, асабліва калі хворы знойдзе зручную позу. Руху ў паяснічным аддзеле хрыбетніка абмежаваныя, паяснічныя мышцы напружаныя, выклікаецца сімптом Ласега, часта двухбаковы. Такім чынам хворы ляжыць на спіне з разагнуць нагамі. Лекар адначасова згінае хворую нагу ў коленном і тазасцегнавым суставах. Гэта не выклікае болю, бо пры такім становішчы ногі хворай нерв расслаблены. Затым лекар, пакідаючы нагу сагнутай у тазо-сцегнавой суставе, пачынае разгінаць яе ў коленном, выклікаючы гэтым нацяжэнне сядалішчнага нерва, што дае інтэнсіўную боль. Острая люмбалгия звычайна доўжыцца 5-6 дзён, часам менш. Першы прыступ сканчаецца хутчэй, чым наступныя. Паўторныя прыступы люмбага маюць тэндэнцыю пераходзіць у хранічную ПБ.
Нетыповыя болі ў паясніцы
Вылучаюць шэраг клінічных сімптомаў, нетыповых для боляў у спіне, выкліканай дэгенерацыйна-дыстрафічных зменамі хрыбетніка ці миофасциальным сіндромам. Да такіх прыкметах адносяцца:
- з'яўленне боляў у дзіцячым і юнацкім узросце;
- траўма спіны незадоўга да з'яўлення боляў у паясніцы;
- болі ў спіне, якія суправаджаюцца ліхаманкай, або прыкметы інтаксікацыі;
- пазваночніка;
- прамую кішку, похву, абедзве нагі, апяразвае боль;
- сувязь боляў у паясніцы з прыёмам ежы, дэфекацыяй, палавым актам, мачавыпусканнем;
- инекологическая паталогія (аменарэя, дисменорея, вылучэнні з похвы), якая з'явілася на фоне боляў у паясніцы;
- узмацненне боляў у паясніцы ў гарызантальным становішчы і памяншэнне - у вертыкальным (сімптом Раздольскай, характэрны для опухолевого працэсу ў галіне хрыбетніка);
- няўхільна нарастальныя болю на працягу адной - двух тыдняў;
- канечнасцяў і з'яўленне паталагічных рэфлексаў.
метады абследавання
- вонкавы агляд і пальпацыя паяснічнай вобласці, выяўленне скаліёзу, цягліцавага напругі, болевых і триггерных кропак;
- вызначэнне аб'ёму рухаў у паяснічным аддзеле хрыбетніка, зон мышачнай гипотрофии;
- даследаванне неўралагічнага статусу; вызначэнне сімптомаў нацяжэння (Лассега, Вассермана, Неры). [Даследаванне сипмтома Вассермана: згінанне ногі ў коленном суставе ў хворага ў становішчы на жываце выклікае боль у сцягне. Даследаванне сімптому Неры: рэзкае прыгінанне галавы да грудзей хворага, які ляжыць на спіне з прамымі нагамі, выклікае вострыя болі ў паясніцы і па ходзе сядалішчнага нерва. ];
- даследаванне стану адчувальнасці, рэфлекторнай сферы, тонусу цягліц, вегетатыўных парушэнняў (азызласці, змены колеру, тэмпературы і вільготнасці скуры);
- рэнтгенаграфія, кампутарная або магнітна-рэзанансная тамаграфія хрыбетніка.
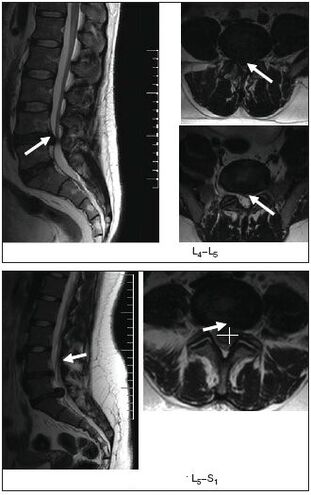
Асабліва інфарматыўнай з'яўляецца МРТ
- ультрагукавое даследаванне органаў малога таза;
- гінекалагічнае абследаванне;
- пры неабходнасці праводзяць дадатковыя даследаванні: спіннамазгавой вадкасці, крыві і мачы, рэктараманаскапію, калонаскапію, гастраскоп і г. д.
лячэнне
Вострая боль у паясніцы ці обострениевертебрального або миофасциальногосиндромов
Недыферэнцыяванае лячэнне. Зберагалы рухальны рэжым. Пры моцнай болі ў першыя дні пасцельны рэжым, а затым хада на мыліцах для разгрузкі пазваночніка. Ложак павінна быць жорсткай, пад матрац варта пакласці драўляны шчыт. Для сагравання рэкамендуюць ваўняную шаль, электрычную грэлку, мяшэчкі з летнім пяском або соллю. Спрыяльнае ўздзеянне аказваюць мазі: финалгон, тыгровая, капсин, дыклафенаку і інш. , - а таксама гарчычнікі, пярцовы пластыр. Рэкамендуецца ультрафіялетавае апрамяненне ў эритемных дозах, п'яўкі (з улікам магчымых супрацьпаказанняў), абрашэнне болевы зоны хлорыстым этылену.
Абязбольвальнае дзеянне аказваюць электропроцедуры: чрескожная электроанальгезия, сінусоідныя мадуляваныя токі, диадинамические токі, электрафарэз з новакаінам і інш. Эфектыўна прымяненне рефлексотерапіі (іглаўколванне, лазерная тэрапія, прыпяканне); новокаиновые блакады, які душыць масаж триггерных кропак.
Лекавая тэрапія ўключае анальгетыкі, НПВП; транквілізатары і / або антыдэпрэсанты; сродкі, якія памяншаюць цягліцавае напружанне (міярэлаксанты). Пры артэрыяльнай гіпатаніі тизанидин варта прызначаць з вялікай асцярожнасцю з-за яго гіпотэнзіўного дзеянні. Пры падазрэнні на ацёк спіннамазгавых карэньчыкаў прызначаюць діуретікі.
Асноўнымі анальгетычнага сродкамі з'яўляюцца НПВП, якія часта ўжываюцца хворымі бескантрольна пры ўзмацненні або аднаўленні болю. Варта ўлічыць, што доўгі выкарыстанне НПВП і анальгетыкаў павялічвае рызыка ускладненняў гэтага віду тэрапіі. У цяперашні час маецца вялікі выбар НПВП. Для пацыентаў, якія пакутуюць болямі ў пазваночніку, па даступнасці, эфектыўнасці і меншай верагоднасці пабочных дзеянняў (страўнікава-кішачныя крывацёку, дыспенсія) пераважныя з «неселективных» сродкаў - дыклафенаку 100-150 мг / сут. ўнутр, нутрацягліцава, рэктальна, мясцова, ібупрофен і кетопрофена ўнутр па 200 мг і мясцова, а з «селектыўных» - мелоксикам ўнутр 7, 5-15 мг / сут. , німесулід ўнутр па 200 мг / сут.
Пры лячэнні НПВП могуць адзначацца пабочныя з'явы: млоснасць, ваніты, страта апетыту, болі ў падуздушнай вобласці. Магчыма ульцерогенное дзеянне. У асобных выпадках могуць назірацца изьязвления і крывацёку ў страўнікава-кішачным тракце. Акрамя таго, адзначаюцца галаўныя болі, галавакружэнне, дрымотнасць, алергічныя рэакцыі (скурная сып і інш. ). Лячэнне проціпаказана пры язвавых працэсах у страўнікава-кішачным тракце, цяжарнасці і кармленні грудзьмі. Для папярэджання і памяншэння дыспепсічных з'яў рэкамендуецца прымаць НПВП падчас або пасля ежы і запіваць малаком. Акрамя таго, прыём НПВП пры ўзмацненні боляў сумесна з іншымі лекавымі прэпаратамі, якія хворы прымае для лячэння спадарожных захворванняў, прыводзіць, як гэта назіраецца пры працяглым лячэнні шматлікіх хранічных захворванняў, да зніжэння прыхільнасці лячэнню і, як следства - недастатковай эф¬фективности праводзіцца тэрапіі.
Таму сучасныя метады кансерватыўнага лячэння ўключаюць і абавязковае выкарыстанне прэпаратаў, якія валодаюць хондропротективным, хондростимулирующим дзеяннем і аказваюць лепшы тэрапеўтычны эфект чым НПВП. Гэтым патрабаванням у поўнай меры адпавядае прэпарат Терафлекс-Адванс, які з'яўляецца альтэрнатывай НПВП пры лёгкай і сярэдняй ступені болевага синдрома. Одна капсула прэпарата Терафлекс-Адванс змяшчае 250 мг Глюкозамін сульфату, 200 мг хондроитина сульфату і 100 мг ібупрофена. Хондроитин сульфат і Глюкозамін прымаюць удзел у біясінтэзе злучальнай тканіны, спрыяючы прадухіленні працэсаў разбурэння храстка, стымулюючы рэгенерацыю тканіны. Ібупрофен валодае абязбольвальным, супрацьзапаленчым, гарачкапаніжальным дзеяннем. Механізм дзеяння адбываецца за рахунак выбарчага блакавання циклооксигеназы (ЦОГ 1-га і 2-га тыпу) - асноўнага фермента метабалізму арахидоновой кіслаты, што прыводзіць да памяншэння сінтэзу простагландынаў. Прысутнасць НПВП ў складзе прэпарата Терафлекс-Адванс спрыяе павелічэнню аб'ёму рухаў у суставах памяншэння ранішняй скаванасці суставаў і хрыбетніка. Неабходна адзначыць, што, па дадзеных R. J. Tallarida і соавт. , Прысутнасць у прэпараце Терафлекс-Адванс Глюкозамін і ібупрофена забяспечвае сінэргізму ў дачыненні да анальгетычнага эфекту апошняга. Акрамя таго, анальгезіруючых эфект камбінацыі Глюкозамін / ібупрофен забяспечвае ў 2, 4 разы меншая доза ібупрофена.
Пасля купіравання болевага сіндрому рацыянальна перайсці на прыём прэпарата Терафлекс, які змяшчае дзеючыя рэчывы хондроитин і Глюкозамін. Терафлекс прымаецца па 1 капсуле 3 разы / сут. на працягу трох першых тыдняў і па 1 капсуле 2 раз / сут. у наступныя тры тыдні.
У пераважнай большасці хворых пры прыёме Терафлекса адзначаецца станоўчая дынаміка ў выглядзе купіравання болевага сіндрому і памяншэння неўралагічнай сімптаматыкі. Прэпарат добра пераносіцца хворымі, алергічных праяў не адзначана. Прымяненне Терафлекса пры дэгенерацыйна-дыстрафічных захворваннях пазваночніка з'яўляецца рацыянальным, асабліва, у хворых маладога ўзросту як у комплексе з НПВП, так і ў якасці монотерапіі. У спалучэнні з НПВП анальгетыкам эфект надыходзіць у 2 разы хутчэй, а патрэба ў тэрапеўтычных дозах НПВП прагрэсіўна зніжаецца.
У клінічнай практыцы пры паразах перыферычнай нервовай сістэмы, у тым ліку, звязаных з астэахандрозам хрыбетніка, шырока ўжываюць вітаміны групы В, якія валодаюць нейротропным дзеяннем. Традыцыйна ўжываецца спосаб папераменнага ўвядзення вітамінаў В1, В6 і В12 па 1-2 мл. нутрацягліцава з штодзённым чаргаваннем. Курс лячэння складае 2-4 тыдня. Да недахопаў гэтага метаду ставіцца прымяненне малых доз прэпаратаў, якія зніжаюць эфектыўнасць лячэння і неабходнасць частых ін'екцый.
Пры дискогенной радікулопатіей ўжываюць тракционную тэрапію: выцяжэнне (у тым ліку і падводнае) ва ўмовах неўралагічнага стационара. При миофасциальном сіндроме пасля мясцовага лячэння (новокаиновая блакада, абрашэнне хлорыстым этылен, абязбольвальныя мазі) на мышцы на некалькі хвілін накладваюць гарачы кампрэс.
Хранічная паяснічная боль вертэбрагеннага або миогенного паходжання
Пры грыже дыска рэкамендуецца:
- нашэнне жорсткага гарсэта тыпу "пояс штангіста»;
- выключэнне рэзкіх рухаў і нахілаў, абмежаванне фізічных нагрузак;
- лячэбная фізкультура з мэтай стварэння цягліцавага гарсэта і аднаўлення рухомасці цягліц;
- масаж;
- новокаиновые блакады;
- рефлексотерапія;
- фізіятэрапія: ультрагук, лазератэрапія, цеплалячэнне;
- вітамінатэрапія нутрацягліцава (В1, В6, В12), полівітаміны з мінеральнымі дабаўкамі;
- пры приступообразных болях прызначаюць карбамазепин.
Немедикаментозные метады лячэння
Нягледзячы на наяўнасць эфектыўных сродкаў кансерватыўнага лячэння, існаванне дзясяткаў методык, частка хворых мае патрэбу ў аператыўным лячэнні.
Паказанні да хірургічнаму лячэнню дзеляцца на адносныя і абсалютныя. Абсалютным сведчаннем да хірургічнаму лячэнні з'яўляецца развіццё каудального сіндрому, наяўнасць секвестраваць кілы міжхрыбеткавага дыска, выражаны Карашкова болевы сіндром, ня які змяншаецца, нягледзячы на якое праводзіцца лячэнне. Развіццё радикуломиелоишемии таксама патрабуе экстранага аператыўнага ўмяшання, аднак па сканчэнні першых 12-24 ч паказанні да аперацыі ў падобнага роду выпадках становяцца адноснымі, па-першае, з-за фарміравання незваротных змен у карэньчыках, і па-другое, таму што ў большасці выпадкаў упадчас лячэбна-рэабілітацыйных мерапрыемстваў працэс рэгрэсуе прыблізна на працягу 6 мес. Такія ж тэрміны рэгрэсу назіраюцца і пры адтэрмінаваных аперацыях.
Да адносным сведчаннях адносяць неэфектыўнасць кансерватыўнага лячэння, Рэкурэнтная ішыяс. Кансерватыўная тэрапія па працягласці не павінна перавышаць 3 мес. і доўжыцца як мінімум 6 тыдняў. Мяркуецца, што хірургічны падыход у выпадку вострага карэньчыкавага сіндрому і неэфектыўнасці кансерватыўнага лячэння, апраўдваецца на працягу першых 3 мес. пасля з'яўлення болю для прадухілення хранічных паталагічных змен у карэньчыку. Адносным паказаннем з'яўляюцца выпадкі вельмі выяўленага болевага сіндрому, калі адбываецца змена болевы складнікам узрастаннем неўралагічнага дэфіцыту.
З фізіятэрапеўтычных працэдур у цяперашні час шырока выкарыстоўваецца электрафарэз з пратэялітычных ферментаў карипазимом.
Вядома, што лячэбная фізічная культура і масаж неад'емныя часткі комплекснага лячэння хворых з паразай хрыбетніка. Лячэбная гімнастыка перасьледуе мэты агульнага ўмацавання арганізма, павелічэнне працаздольнасці, удасканалення каардынацыі рухаў, павышэння трэніраванасці. Пры гэтым спецыяльныя практыкаванні накіраваны на аднаўленне пэўных рухальных функцый.




























